Hensikt:
- Avklare sykehuspersonells roller ved medisinske akuttsituasjoner der akutteamet tilkalles.
- Bidra til at teamet kommer raskest mulig til riktig sted, med nødvendig utstyr og kompetanse.
- Bidra til at alt personell er kjent med anbefalte metoder for hjerte-lunge-redning.
Omfang:
Gjelder alt sykehuspersonell.
Omfatter mistenkt eller bekreftet hjertestans og andre medisinske akuttsituasjoner der sykehusets akutteam tilkalles. I tillegg kan akutteamet bli tilkalt ved trusler og vold mot ansatte.
Arbeidsbeskrivelse:
Ansvar:
Alle i akuttteamet skal være oppdatert og ha gjennomgått tverrfaglige øvelser i AHLR.
De skal vite om sin egen funksjon i teamet og ha kjennskap til de andre medlemmenes funksjon i tilfelle noen i teamet uteblir.
Arbeidets gang:
Alarmteam:
Når alarmen går skal alarmteamet umiddelbart rykke ut til det stedet hvor den utløses fra. Se calling display.
(Fullstendig oversikt over utløsersteder for alarm finnes under RELATERT)
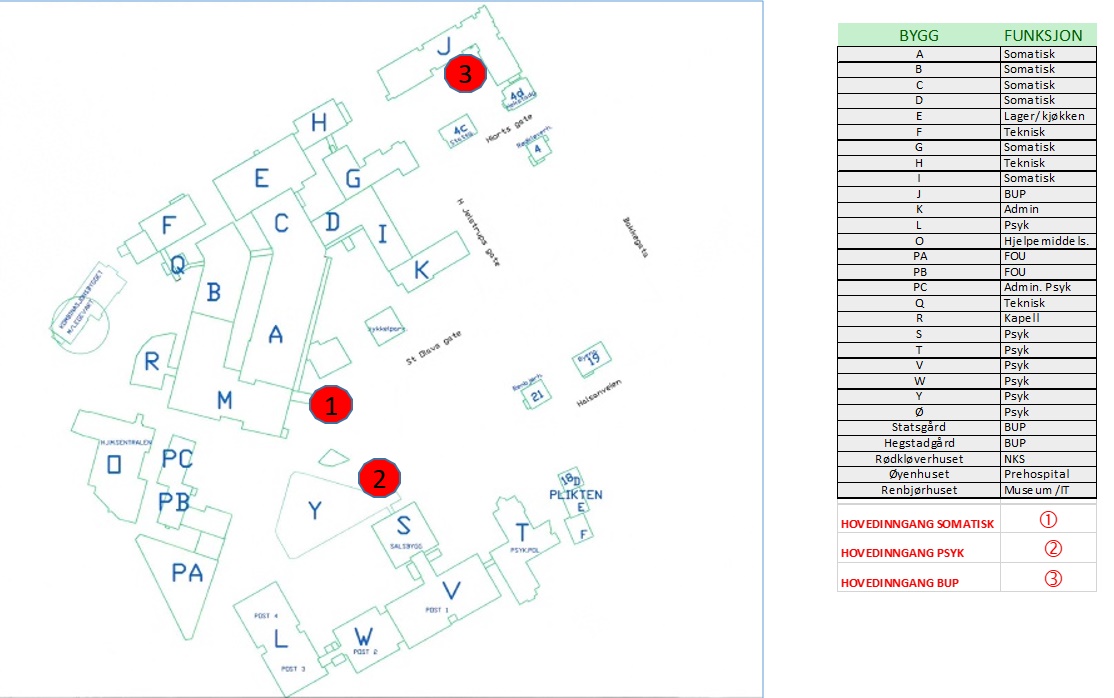
Ved alarm fra Psykiatrisk avdeling, inklusiv psykiatrisk poliklinikk, skal alarmteamet møte ved hovedinngangen til Psykiatrisk avdeling i bygg Y (Se kart nedenfor). IKKE BRUK KULVERT! Personell fra psykiatrisk avdeling skal møte teamet og vise vei
Ved alarm fra Barne- og Ungdomspsykiatrisk seksjon (BUP) skal alarmteamet møte ved hovedinngang BUP. Personell fra seksjonen skal møte teamet og vise vei.
NB! Stansteamet kommer ofte i grupper!
Arbeidsfordeling utrykkning:
- Sykepleier MOA bringer med seg defibrillator.
- Anestesisykepleier har ansvar for å hente eller få bringt LUKAS kompresjonsmaskin når det er indikasjon for at denne skal brukes.
- Intensivsykepleier INT, har ansvar for å bringe med seg 1 akuttsekk. Ved akuttalarm på barneavdelingen skal i tillegg barnetralla fra intensiv medbringes.
Arbeidsfordeling AHLR:
AHLR skal gjennomføres etter anbefaling fra Norsk Resuscitasjonsråd. (Se RELATERT)
Arbeidsfordelingen i teamet:
- Medisinsk sekundærvakt (LiS) er medisinsk ansvarlig.
Skaffer seg informasjon om omstendighetene og sykehistorien slik at mulige behandlingsmessige årsaker kartlegges. - Anestesilege/ anestesisykepleier har ansvar for å sikre luftveier, etablere EtCO2- monitorering til intuberte pasienter, primært med kapnograf integrert i defibrillator, sekundært ved bruk av EMMA kapnometer og etablere venevei. Etter nærmere vurdering etablere utvendig hjertekompresjon ved hjelp av LUKAS kompresjonsmaskin.
- Indikasjon for mekanisk brystkompresjon. (NRR anbefalinger)
- Hvis transportindikasjon under pågående HLR
- Hvis langvarige resusciteringsforsøk av ulike grunner er indisert
- På kat-lab-enheter (for å unngå unødig bestråling av personellet)
- Medisinsk primærvakt utfører hjertekompresjon sammen med personell fra enheten. Det tilstrebes bytte hvert minutt.
- Sykepleier MOA kobler til defibrillator og har hovedansvar for bruken av denne, inkludert registrering av hendelser (Medikamenter, intubering o.l). Observert hjerterytme kommuniseres høyt og tydelig til teamet i forbindelse med rytmeanalyse og sirkulasjonssjekk. Dersom pasienten intuberes skal vedkommende også klargjøre kapnograf som er integrert i defibrillatoren og levere denne til anestesipersonellet.
Etter hendelsen skal det skrives ut et kodesammendrag fra defibrillatoren. Dette danner grunnlag for utfylling av Utsteinskjemaet. - Intensivsykepleier INT er ansvarlig for fremdriften av AHLR- algoritmen og kommuniserer høyt og tydelig til de andre medlemmene i teamet hvor man befinner seg i behandlingssløyfen.
Trekker opp og administrerer medikamenter. Administrering av medikamenter kan delegeres til anestesisykepleier.
Sørger for å fylle ut opplysninger i Utsteinskjema i samarbeid med de andre medlemmene i stansteamet og postpersonalet. Kodesammendraget fra defibrillatoren festes sammen med skjemaet. Del 1 og 2 fylles ut og bringes til intensiv. Navn og stilling på alle som deltar i behandlingen skal noteres på skjemaet.
Arbeidsfordeling for personalet ved sengeposter/ og andre enheter:
Personalet ved sengepost skal være tilgjengelige hos pasienten. De utløser alarm og starter nødvendig livreddende behandling og kontinuerer dette også når alarmteamet ankommer. Bidrar med hjertekomperesjoner.
Personell med pasientkontakt må lære BHLR/ HHLR ved gjennomføring av kurs og ved å studere vedlegg til denne prosedyre. (Se RELATERT)
Videre må de vite hvor og hvordan alarmteamet tilkalles og vise vei for alarmteamet når de kommer. Sett opp gul kjegle i korridor e.l. slik at akutteamet lettere kan finne frem. NB! Det er viktig å være klar over at teamet ikke nødvendigvis kommer samlet!

- Tilkalle hjelp
- Starte HLR etter retningslinjer utarbeidet av Norsk Resuscitasjonsråd
- Sørge for at alarmteamet varsles.
Varsling av teamet kan skje på tre måter:
-
Blå utløser/ alarmknapp: Hold inne knappen i 3 sekunder til rød lampe tennes. (Se RELATERT) Når teamet har ankommet skal alarmen avstilles ved å trykke på knappen en gang til.
NB! Ved svikt i alarmsystemet skal følgende prosedyre følges: Ring koordinator i akuttmottak tlf 8111 og gi beskjed om at akutteamet skal varsles og hvilken seksjon alarmen er utløst fra. Akuttmottak utløser alarm og dirigerer teamet til riktig sted. -
Stentofon (der dette finnes): Trykk TEAM + ALARM (Se RELATERT)
-
Avdelinger som ikke er tilknyttet alarmanlegg ringer koordinator akuttmottak, tlf 8111. Teamet møter i akuttmottak og dirigeres videre til riktig sted. Eventuelt kan ambulanse ringes via nødnummer 113.
Ta med hjertebrett, pocket- maske, O2- kolbe og nødvendige pasient- dokumenter.
Vis vei for teamet når de kommer.
Pasientansvarlig sykepleier blir hos pasienten. Vedkommende er ansvarlig for å rapportere til medisinsk ansvarlig/ teamet:
- Alder
- Sykdomshistorikk. (Spesielt lunge, hjerte/ kar- sykdom og nevrologisk sykdom)
- Funksjonsnivå/ Frailty scale/ ADL- nivå.
- Innleggelsesårsak
- Bevitnet eller u- bevitnet stans/ hendelse
- Igangsatte tiltak
Defibrillator kobles på og støt avgis hurtigst mulig ved sjokkbar rytme.
Ved eventuelt videre transport av pasienten bør LUCAS kompressjonsmaskin etableres dersom pasienten ikke har ROSC eller hvis man vurderer faren for ny hjertestans under transport er til stede. Sørg for at heis er tilgjengelig. Ved transport fra enheter utenfor somatisk del av sykehuset kan ambulanse tilkalles.
Trombolyse ved hjertestans:
Trombolyse kan være indisert ved hjertestans. Det er den medisinsk ansvarlige som bestemmer om dette skal gis. Metalyse (Tenekteplase) 5000 IE/ 25 mg oppbevares på Medisinsk overvåking (MOA). Ring MOA på telefon 8232 for å avtale om henting eller om legemiddelet skal bringes til stedet. Under relatert ligger informasjon om legemiddelet fra leverandør på norsk samt plansje med informasjon om utblanding og dosering..
Dosering av Metalyse:
| Vekt | Dose |
| < 60 kg | 3 ml (15 mg) |
| 60 - < 70 kg | 3,5 ml (17,5 mg) |
| 70 - < 80 kg | 4 ml (20 mg) |
| 80 - < 90 kg | 4,5 ml (22,5 mg) |
| 90 + kg | 5 ml (25 mg) |
Spesielle tiltak ved resuscitering av gravide (Anbefalinger gitt av Norsk Gynekologisk Forening 2020):
Anbefalingene gjelder fra 20. svangeskapsuke eller når utherus er i nivå med umbilicus.
Hjertekompressjon alene er ikke nok til å opprettholde adekvat sirkulasjon hos mor og barn. Akutt sectio anbefales derfor dersom HLR/ defibrillering ikke fører frem.
Ved hjertestans hos gravid på fødeavdelingen er gynekolog ansvarlig for å tilkalle operasjonssykepleier, tlf 8079/ call 8079-1
Ved hjertestans hos gravid utenom fødeavdelingen er anestesilege ansvarlig for tilkalling av gynekolog som igjen tilkaller operasjonssykepleier som bringer med seg tralle for akutt sectio til det aktuelle stedet.
NB! Dersom gynekolog ikke er tilgjengelig skal vakthavende kirurg tilkalles. Telefon 8898.
Videre behandling:
Pasienter som overlever hjertestans vil som regel ha behov for videre behandling ved intensiv eller MOA. Ved evt mors vil pasienten og pårørende følges opp ved den posten der pasienten er innlagt.
Personale som har deltatt i eller overvært en akuttsituasjon kan ha behov for oppfølging i ettertid. Gjeldende prosedyrer for oppfølging av personell etter traumatiske hendelser skal følges. (Se RELATERT). Eventuelle andre tilbakemeldinger ang situasjonen kan rettes direkte til seksjonsleder ved anestesi, tlf 8035 eller intensiv tlf 8311.
Referanser:
Norsk Resuscitasjonsråd: NRR Retningslinjer 2021- Avansert HLR til voksne
Norsk Resuscitasjonsråd: NRR Retningslinjer 2021- Avansert HLR til barn
Norsk Resuscitasjonsråd: NRR Retningslinjer 2021- Stabilisering og resuscitering av nyfødte
Norsk Resuscitasjonsråd: Systemer som redder liv. Forekomst og resultater etter hjertestens. Etiske betraktninger. Covid-19 og HLR